Введение
В настоящее время врачами побеждены многие болезни, и если раньше они были приговором, то сейчас существуют методы избавления от них. Но от этого в наш бурный 21 век не уменьшились случаи травм, ожогов, разрушения тканей и органов. В связи с этим невероятно быстрыми темпами развиваются клеточная и тканевая инженерия, а вместе с ними и регенеративная медицина.
Цель исследования
Ознакомиться с перспективами применения стволовых клеток в стоматологии и всей регенеративной медицине в целом.
Материалы и методы
Современная научная литература, работа с ней, анализ последних научных исследований мира в области регенеративной медицины.
Результаты исследования и их обсуждения
Успехи и достижения клеточной восстановительной медицины показывают огромный потенциал регенеративной терапии, и хотя многие исследования и эксперименты пока не подтверждены клинической практикой, они открывают неограниченные возможности нашего организма и перспективы его лечения.
Регенеративная медицина сложна и многообразна, она дает множество возможностей, позволяющих восстанавливать нарушенные функции органов или целого организма, стимулируя его на самообновление. Во всем мире ведутся исследования в этом направлении. Специалистом Медицинского центра Columbia University Medical Center Д.Мао и его сотрудниками произведен эксперимент, в ходе которого удалось восстановить суставные хрящи кролика. Имеются и другие примеры восстановления тканей на клеточном уровне.
В феврале 2018 года была проведена конференция «Трансляционные аспекты регенеративной медицины» в Первом Медицинском университете им.И.М.Сеченова с участием российских и зарубежных медицинских специалистов, в том числе В.Миронова и Энтони Атала. На ней были обозначены основные направления и перспективы развития регенеративной медицины С другой стороны, это современное направление в медицине ставит перед врачами немало проблем, среди которых, как было отмечено на конференции , наиболее актуальной является проблема отторжения подсаженных органов и их гармоничное взаимодействие с организмом пациента. Но наука не стоит на месте, проблемы решаются, и по словам Д.Бутнара : ученые , работающие в области клеточной восстановительной медицины «предпринимают шаги, которые в конечном итоге приведут к цели – методами регенеративной медицины будут лечить». Будущая медицина – это восстановление здоровья на клеточном уровне.
Одной из последних технологий восстановительной медицины является 3D-bioprinting, и совсем недавно ученые кафедры Крымской Медицинской академии им.С.И.Георгиевского выступили в Международном медицинском Форуме «Вузовская наука. Инновации» в Первом МГМУ им.Сеченова. Наши ученые В.В. Овчаренко, В.С. Пикалюк, И.Х. Абибуллаев представили проект «3D печать анатомически достоверных моделей органов для учебных, научных и практических целей».
Клеточными биотехнологиями заняты ученые во всем мире. В конце 20 века зафиксировано большое количество экспериментов в данной области, но ещё больше открытий сделано в настоящее время – время, когда для восстановления структурной целостности и функций поврежденных органов и тканей используется культивирование стволовых клеток, синтез биополимеров и трехмерных скаффолдов, стимулирующих внутренние восстановительные процессы.
Длительные работы ученых привели к настоящему прорыву в медицине : тяжелые травмы, не поддающиеся традиционным методам лечения, дефекты , которые раньше отнимали у человека здоровье и жизнь, сейчас вполне исправимы . Врачи благодаря достижениям в области регенеративной медицины могут возвратить человеку его красоту, а значит свободу и счастье.
Мне бы хотелось подробнее остановиться на вопросах регенеративной медицины в области челюстно-лицевой хирургии и стоматологии.
Ушная раковина – важная отличительная черта человеческого тела, ее деформация оказывает глубокое воздействие на физическое и психическое состояние пациента. Ученые Гуандун Чжоу и Хайюэ Цзяниз из Китая (National Tissue Engineering Center of China, Shanghai) сделали настоящее открытие: они восстановили ушную раковину детей, родившихся с пороком ее развития(микротией), вырастив хрящ ушной раковины из собственных хондроцитов пациентов[5]. В этом исследовании компьютерная томография и 3D-печать были использованы для прямого изготовления биосовместимого скаффолда, который повторял точную аурикулярную структуру симметричного здорового уха пациента и обладал хорошими механическими свойствами. После выделения аутологичных хондроцитов из хряща патологического уха, их высевали на скаффолд, in vitro культивировали в течение 3 месяцев, создавали хрящевые структуры конкретного пациента, а затем имплантировали реконструированную ушную раковину пациенту. Так китайские врачи вылечили 5 детей, страдавших микротией. Эта операция – настоящий прорыв, ведь хрящевая ткань отлично прижилась. Успешное восстановление человеческой ушной раковины с использованием тканевого инженерного метода демонстрирует перспективы регенеративной медицины.
В современной регенеративной медицине самым актуальным является использование стволовых клеток. Первый ученый, открывший научному миру «стволовые клетки» был А.А.Максимов, назвав их так потому, что они находятся в «стволе» кроветворного органа (1908). Именно он предположил дифференциацию клеток-родоначальниц в различные типы клеток крови в ответ на внешние сигналы. Благодаря отечественному ученому в 20 веке начались бурные исследования, и уже в 1970 году А.Я.Фриденштейном и его сотрудниками точно установлено: те «бессмертные» клетки, которые, способны дифференцироваться в костную ткань, содержатся в строме гематогенной ткани (костномозговое происхождение). [3;4]
Последние исследования ученых всего мира доказывают мультипотентность МСК (мезенхимальных стволовых клеток), и ,таким образом, они могут быть использованы в восстановительной медицине самых разных областей, в том числе челюстно-лицевой хирургии и стоматологии.
ММСК(мультипотентные МСК) наряду с ЭСК (эмбриональными стволовыми клетками) имеют высокий уровень пролиферации, дифференцировки ( в разные клеточные линии – остеобласты, хондроциты, адипоциты..), но главные преимущества ММСК :
-их использование не вызывает этических противоречий по сравнению с ЭСК[1] ;
-ММСК могут быть получены из собственных клеток пациента;
-также ММСК секретируют множество биологически-активных веществ, которые способствуют заселению места дефекта ткани аутологичными стволовыми клетками, таким образом усиливая тканевую регенерацию;
-ученые культивируют ММСК in vitro в виде трехмерных структур на биосовместимых с организмом скаффолдах. Это позволяет производить индивидуальные имплантаты, которые с большей точностью устраняют дефекты КТ, максимально подходя по структурным, биомеханическим и иммунологическим особенностям пациента, что очень важно в практике челюстно-лицевого хирурга, которому каждый день необходимо возвращать пациентам их уникальные природные черты лица. Так недавно учеными была выращена 3-х мерная костная ткань:
«В лаборатории мы как бы объясняем им (СК),что надо делать,а организм – как биореактор,делает все остальное»,-вот так легко выразился профессор клеточной инженерии М.Далби из University of Glasgow о своей далеко не простой работе- “Stimulation of 3D osteogenesis by MSC using a nanovibration bioreactor». Шотландскими учеными выращена in vitro костная ткань с помощью биосовместимого скаффолда (коллагеновый гель) и гравитационных волн ( колебания наноразмерных амплитуд дифференцировали МСК в минерализированную 3х мерную ткань).[7]
Но в регенеративной медицине до си пор остается открытым вопрос, какие стволовые клетки все-таки использовать? По данным литературы [4], ответ может быть такой:
- аутологичные – при плановых, пластических операциях(если пациент не имеет каких-либо хронических,онкологических заболеваний);
-аллогенные-от тщательно подобранных иммунологичных доноров- при травмах КМ(костного мозга);
-дермальные эквиваленты с аллогенными фибробластами – в стоматологии;
В челюстно-лицевой хирургии и стоматологии МСК имеют огромный потенциал в устранении дефектов лица , в восстановлении прежней структуры тканей зуба. Источниками «бессмертных» клеток являются: КМ, жировая ткань, амниотическая жидкость,кровь из сосудов пупочного канатика[8].
Последние исследования ученых доказали, что мультипотентные СК находятся в пульпе молочных и постоянных зубов[4;8] ,а также имеют незубные интраоральные источники, такие как слизистая оболочка щек, десен и надкостница. Это несомненно расширяет границы терапевтических возможностей для регенеративной медицины, ведь DPSC (dental pulp stem cells) по своим характеристикам не уступают МСК и ЭСК а ,наоборот, имеют ряд преимуществ :легкодоступность,мультипотентность(дифференцировка в адипогенном, остеогенном, нейрогенном направлениях), способность к экспрессии мРНК генов факторов транскрипции, пролиферации (особенно в области корня 3 –го моляра), способность к сохранению своих свойств (даже у людей с пульпитом)[3], отсутствие этических противоречий(как с ЭСК), более мощная нейрогенетика в зубных СК (вероятно, благодаря происхождению из нервного гребня); процедура их выделения гораздо более выгодна экономически и малоинвазивна для пациента.
Зоны локализации DPSC:
-недифферецированные мезенхимные клетки (преодонтобласты)- субодонтобластический слой пульпы;
-популяция периваскулярно расположенных клеток (перициты, глиоциты);
-центральная зона пульпы;
Зуб наиболее часто подвергается сильным внешним и внутренним воздействиям, и все чаще у людей в связи с самыми разными причинами (современным образом жизни, генетикой, некачественной пищей, неблагоприятной экологией) ткань зуба быстро разрушается, но все же она способна и к регенерации. Наличие пульпарных стволовых клеток имеет большое значение в создании третичного дентина в ответ на внешние раздражители и жизнеобеспечения пульпы. При тяжелой травме зуба (например, глубоком кариесе) могут разрушиться дентинобласты, но DPSC , пролифирируя и дифференцируясь в них, приводят к синтезу третичного дентина и обеспечивают защиту пульпы.
В ходе многочисленных исследований учеными найдены 8 уникальных популяций стволовых клеток зуба(рис.1)[4;8] :
1) Постнатальные СК пульпы (DPSCs)- развиваются в дентиноподобную структуру,выстланную клетками (подобными одонтобластам человека), а также в адипоциты, хондробласты, миоциты, неврогенные клетки;
2) стволовые клетки молочных зубов(SHED);
3) СК периодонтальной связки(PDLSCs) могут дифференцироваться в цементобласты, адипоциты,фибробласты соединительной ткани, которая богата коллагеном I типа in vitro и in vivo;
4) клетки-предшественники зубных альвеол (DFPCs), дифференцирующиеся в компоненты периодонта, цемента,надкостницу альвеолярной кости;
5) MSCs-предшественники альвеолярной кости(ABMSCs);
6) СК апикального сосочка(SCAP,) дифференцирующиеся в одонтобласты и адипоциты, (при совместной трансплантации с PDLSCs в зубные альвеолы животных формировались дентин и периодонтальная связка). Таким образом, SCAP можно использовать для создания биологического корня зуба, вместо металлических имплантантов;
7) клетки-предшественники зубного зачатка (TGPCs);
8) клетки-предшественники десны(GMSCs)могут трансформироваться в адипоциты, нервные клетки, остеобласты, хондроциты, миоциты, кардиомиоциты, меланоциты и гепацитоподобные клетки in vitro[8].
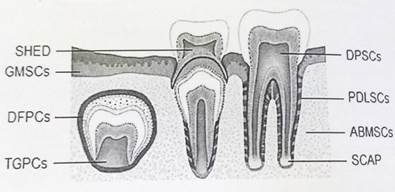
Рис.1 Популяции СК зуба (составлено авторами источника [4])
Несмотря на большие клинические достижения, перед врачами остаются открытыми вопросы: как контролировать рост, необходимую правильную диффиренцировку СК, как достичь нужной формы эмали, зуба в целом? Во всем мире ведутся многочисленные исследования в этой области. Например, итальянским ученым из University of Udine удалось получить зубной зачаток in vitro из популяции мезенхимальных стволовых клеток без скаффолда. [4]
Таким образом, современные технологии тканевой инженерии(трехмерные скаффолды для насаждения СК, биопринтинг, мультипотентные СК) имеют огромное значение и потенциал для развития стоматологии и челюстно-лицевой хирургии. МСК зуба и периодонтальных связок могут быть использованы для восстановления зубных тканей и формирования зубного зачатка, для восстановления костной, мышечной ткани лица, коррекции лицевого отдела черепа.Стоит отметить, что DPSC находят применение и для лечения лейкозов,заболеваний крови и иммунной системы, для восстановления гемопоэза после химиотерапии.
Также учеными из University Birmirgham установлено, что пульпарные стволовые клетки в будущем помогут и в лечении заболеваний, таких как травмы сетчатки глаза, глазного нерва ,глаукомы (как уточняют сами ученые, это связано с происхождением DPSC из нервного гребня, экспрессией нейрональных маркеров и трофических факторов NTF, обеспечивающих регенерацию аксонов ,восстановление их функционирования, консервацию)[6].
Выводы
Будущее медицины – это клеточная восстановительная медицина. И мы видим уже сейчас, какое огромное количество экспериментов проведено по всему миру! Это очень важно, ведь теперь стоматологи и челюстно-лицевые хирурги имеют больше возможностей вылечить человека от микротии, врожденного порока развития десны, губы, разрушения костной ткани челюсти различной этиологии - одним словом, от любого порока развития или травмы лица.. Ведь что главное для челюстно-лицевого хирурга,стоматолога да и для любого врача? Благодарная улыбка его пациента. С помощью инноваций в регенеративной медицине достичь этого намного проще – подарить наконец человеку долгожданную свободу, красоту и счастье !

