Введение
Щитовидная железа, являясь органом внутренней секреции, вырабатывает гормоны, которые, в свою очередь, оказывают влияние на все системы нашего организма, в том числе и на репродуктивную. Она синтезирует трийодтиронин (Т3) и тироксин (Т4). Они образуются в сферических тиреоидных фолликулах в результате йодирования тиреоглобулина под действием фермента йодид-пероксидазы. Этот процесс происходит под влиянием тиреотропного гормона по принципу обратной отрицательной связи [1].
Гипотиреоз является, своего рода, проблемой для областей, находящихся вдали от моря. Люди, проживающие в таких регионах, в большей степени подвержены риску возникновения данного заболевания, в связи с дефицитом йода.
Материнский организм во время беременности, на фоне развивающейся патологии щитовидной железы, в связи с тем, что плод использует материнские гормоны щитовидной железы для синтеза собственных [2], не способен обеспечить самого себя достаточным количеством тиреоидных гормонов [3]. Эта неспособность возникает в результате возрастающей потребности в трийодтиронине и тироксине, в качестве веществ, так как те участвуют в обеспечении основного обмена, тканевого дыхания, роста клеток и тканей [4]. В результате возникают различные осложнения течения беременности, среди которых выделяют невынашивание беременности, анемия, гестоз, повышенный риск отслойки плаценты, могут развиться преждевременные роды и/или рождение ребенка с низкой массой тела, хроническая плацентарная недостаточность, аномалии родовой деятельности, послеродовые кровотечения [3].
Цель исследования
Изучить частоту возникновения осложнений во время беременности пациенток и периода родов, у которых при поступлении в перинатальный центр был выявлен гипотиреоз.
Материал и методы исследования
Исследование проводилось на базе БУЗ "Орловский перинатальный центр". В нем приняли участие женщины, поступившие сюда в 2015, 2016 и 2017 годах. Их количество составило 3157, 2317 и 2365 соответственно в возрасте от 18 до 46 лет.
При поступлении с пациентками был проведен расспрос с целью выявления жалоб и анамнеза жизни для постановки диагноза и определения группы риска.
Особое внимание уделяли женщинам, у которых есть факторы риска развития заболевания. К ним относятся женщины, имеющие в анамнезе невынашивание беременности или преждевременные роды; оперативные вмешательства на щитовидной железе; проживающие в местности, характеризующиеся йодным дефицитом и в районах, которые считаются экологически неблагополучными, после техногенной аварии на Чернобыльской АЭС; принимающие заместительную гормонотерапию.
У всех пациенток было проведено определение концентрации в сыворотке крови тиреотропного гормона (ТТГ), свободного тироксина (св. Т4) и ультразвуковое исследование (УЗИ) щитовидной железы.
Результаты исследования и их обсуждение
В 2015 году результаты лабораторного исследования продемонстрировали у 172 женщин от общего числа повышение уровня ТТГ, в среднем этот показатель составил 4,8 ±0,2 мЕД/л, снижение св. Т4 до значений в среднем 7,1±0,2 пмоль/л. В 2016 году данные показатели у 419 человек составили: уровень ТТГ равен 5,3±0,1 мЕД/л, а среднее значение св. Т4 равно 6,3±0,4 пмоль/л. В 2017 году у 385 исследуемых эти значения такие: ТТГ равен 5,1±0,2 мЕД/л, св. Т4 равен 6,5±0,4 пмоль/л (рис. 1, 2, 3).
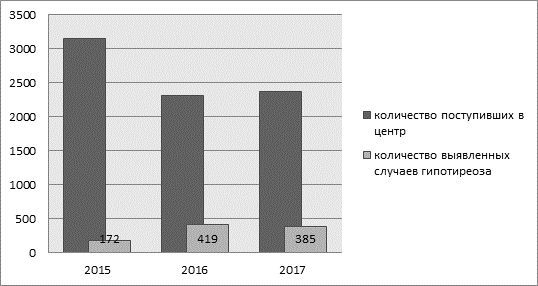
Рис.1. Количество выявленных женщин с гипотиреозом из общего количества поступивших
На рисунке 1 видно, что в каждом представленном году количество выявленных случаев примерно колеблется в равных пределах и не превышает 500 случаев в год.
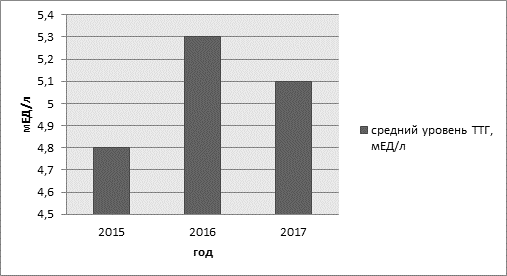
Рис. 2. Средний уровень ТТГ в разные года исследования
На рисунке 2 представлены усредненные значения уровня тиреотропного гормона за 2015, 2016 и 2017 года. В каждом году данные этого показателя различны, что говорит о том, что в соответствующий год поступали женщины с разной степенью поражения щитовидной железы. Это может означать, что не все пациентки оказывали должного внимания своему состоянию.
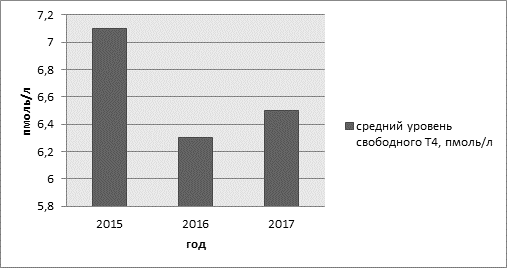
Рис. 3. Средний уровень свободного Т4 в разные года исследования
На рисунке 3 отображены средние значения уровня свободного тироксина за 2015, 2016 и 2017 года. Если обратиться к рисунку 2, то можно проследить закономерность – чем выше уровень свободного тироксина в крови, тем ниже уровень тиреотропного гормона.
Во время расспроса именно у 172, 419, 385 женщин в 2015, 2016 и 2017 годах соответственно, у которых было выявлено отклонение от нормы тиреотропного гормона и свободного тироксина, предъявляли жалобы на свое состояние во время беременности. Среди таковых являются сонливость, быстрая утомляемость, выпадение волос, сухость кожных покровов, зябкость, запоры, эмоциональная лабильность.
При проведении ультразвуковой диагностики щитовидной железы средний объем органа составляет в 2015 году – 12,1±1,3 см3, в 2016 – 9,1±1,6 см3, в 2017 – 10,3±1,5 см3, структура имеет неоднородную эхогенность (рис. 4).
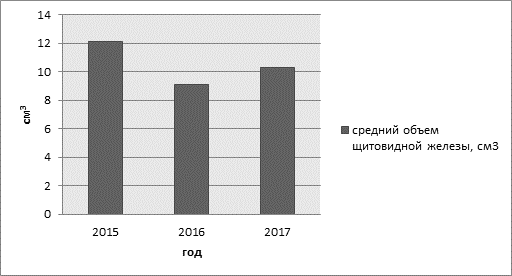
Рис. 4. Средний объем щитовидной железы в разные года исследования
На рисунке 4 представлены данные объема щитовидной железы за 2015, 2016 и 2017 года, полученные с помощью ультразвуковой диагностики. Значения данного показателя за каждый взятый год примерно одинаковые. И если сопоставить этот рисунок с рисунками 2 и 3, то можно проследить еще одну закономерность – чем ниже уровень свободного тироксина и выше уровень тиреотропного гормона, тем меньше объем щитовидной железы.
На основании лабораторно-инструментальной диагностики в 2015, 2016 и 2017 годах у 6%, 18% и 16% беременных соответственно выявлена патология щитовидной железы – гипотиреоз - неспособность железы синтезировать достаточное количество тиреоидных гормонов для обеспечения нужд материнского организма и плода (рис. 5).
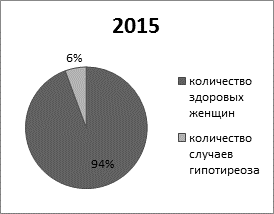
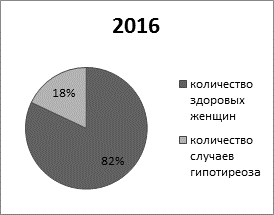
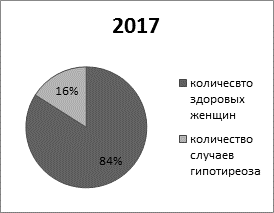
Рис. 5. Частота случаев выявления гипотиреоза в 2015, 2016 и 2017 годах.
На рисунке 5 изображены диаграммы, показывающие в процентном содержании количество выявленных случаев гипотиреоза за 2015, 2016 и 2017 года. Из этих данных следует, что за 2016 и 2017 года число женщин, у которых обнаружили гипотиреоз, в ходе обследования, выросло по сравнению с 2015 годом. К 2017 году это число лишь незначительно снизилось по сравнению с 2016 годом.
Далее, изучался анамнез, в ходе которого выяснялось, что в 90% случаях, в каждом изучаемом году, течение беременности и родов у женщин с патологией щитовидной железы осложнялось. В 40% случаях выяснялось, что у пациентки были предыдущие беременности, которые заканчивались невынашиваем. И ныняшняя находится под угрозой такого исхода. В 32% во время проведения скринингового УЗИ беременных выявлялась плацентарная недостаточность. По данным доплерографии, причинной данной патологии являлось нарушение кровотока и трофической функции плаценты. Во время родов в 19% случаях наблюдалась слабость родовой деятельности. В послеродовом периоде в 9% случаях отмечались гипотонические кровотечения (рис. 6).
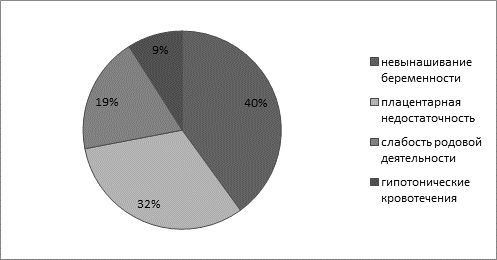
Рис. 6. Частота возникновения осложнений на фоне заболевания щитовидной железы
На рисунке 6 показана частота возникновения того или иного осложнения на фоне гипотиреоза. Из этих данных следует, что самым частым является невынашивание беременности, но плацентарная недостаточность не уступает ей пальму первенства, имея значение на несколько процентов ниже. Менее распространенными являются слабость родовой деятельности и гипотонические кровотечения, причем последние имеют самый маленький шанс возникновения.
Помимо акушера-гинеколога, введением беременности у женщин, с сопутствующим гипотиреозом, занимается также и эндокринолог. Его главная задача в этой ситуации – это назначение заместительной гормонотерапии в необходимой дозе, которая улучшит общее состояние пациентки и минимизирует риски возникновения осложнений. В качестве терапии таким пациенткам назначается L-тироксин.
Цель лечения заключается в поддержании уровня ТТГ менее 2,5 мЕд/л и высоконормального уровня свободного Т4 и ликвидация последствий, который нанес дефицит гормонов щитовидной железы. Суточная доза L-тироксина подбирается индивидуально. Препарат принимается 1 раз в день, внутрь, натощак, за 30 минут до еды. Если женщина до беременности уже принимала L-тироксин, то необходимо увеличить текущую дозу на 25-30% [5].
Выводы
При исследовании обратившихся беременных в перинатальный центр в 2015, 2016 и 2017 годах было выявлено, что у 172, 419, 385 женщин соответственно выявлено повышение тиреотропного гормона, снижение свободного тироксина. Это указывает на наличие гипотиреоза у данных пациенток, что является причиной развития осложнений беременности и родов. После изучения анамнез у выбранных женщин, в 90% случаях возникали осложнения, такие как невынашивание беременности (40%), плацентарная недостаточность (32%), слабость родовой деятельности (19%), гипотонические кровотечения (9%). Чтобы предупредить их появление, при поступлении беременной женщины на учет необходимо в плановом порядке проводить диагностику функции щитовидной железы для раннего выявления ее патологии и начала своевременного лечения. Для этого целесообразно подключать врача-эндокринолога, который назначит заместительную гормонотерапию, направлению на поддержание адекватного уровня тиреоидных гормонов и ТТГ.
Библиографическая ссылка
Новячкина С.В. ВЛИЯНИЕ ПАТОЛОГИИ ЩИТОВИДНОЙ ЖЕЛЕЗЫ НА ЧАСТОТУ ВОЗНИКНОВЕНИЯ ОСЛОЖНЕНИЙ ВО ВРЕМЯ БЕРЕМЕННОСТИ И РОДОВ // Международный студенческий научный вестник. 2020. № 6. ;URL: https://eduherald.ru/ru/article/view?id=20336 (дата обращения: 05.04.2025).
DOI: https://doi.org/10.17513/msnv.20336

