Актуальность. Федеральный Закон «Об основах охраны здоровья граждан в Российской Федерации» (№323-ФЗ 2011 г) в статье 36 закрепил понятие паллиативной помощи, как комплекса медицинских вмешательств для неизлечимых пациентов, цель которых - улучшить качество их жизни [2,3]. Тем не менее, в России нет специальных образовательных программ для специалистов, оказывающих паллиативную помощь, как например, программы переподготовки врачей или специалистов со средним медицинским образованием [10]. Нет такой врачебной специальности, профессионалы приходят в эту сферу медицины исключительно по призванию или в силу жизненных обстоятельств, случайных людей, здесь, как правило, нет, поскольку психологическая нагрузка на медицинский персонал, вынужденный ежедневно наблюдать страдания умирающих пациентов, чрезмерна [5].
Цель нашей работы – дать социально-психологическую оценку этому виду медицинской помощи на основе обзора литературных источников, оценить зарубежный опыт и перспективы в России.
В течение многих лет паллиативная помощь в основном означала уход за больными раком, а пациенты с прогрессирующими заболеваниями конечной стадии, помимо рака, были лишены доступа к этим услугам, несмотря на прогнозы и симптомы, сопоставимые или хуже, чем многие виды рака [1]. В XXI веке паллиативная помощь приобретает опыт и становится более охватывающей многие другие болезни, которые затрагивают население, такие как сердечная или легочная недостаточность (ХОБЛ), деменция. Всемирная организация здравоохранения (ВОЗ) определяет паллиативную помощь как «подход, который улучшает качество жизни людей и их семей, сталкивающихся с проблемами, связанными с опасными для жизни болезнями, посредством профилактики и облегчения страданий посредством ранней идентификации и безупречной оценки и лечения боли и других проблем, физических, психосоциальных и духовных».
Первый хоспис Святого Христофора в Лондоне был открыт в 1967 году Сесилией Сондерс. По мере развития хосписного движения и роста услуг в этой области в условиях больницы и вне ее данной области медицины понадобилось новое название. Расширившиеся возможности помощи давали уже гораздо больше, чем помощь на терминальном этапе в 1970-х годах. Новое название «паллиативная помощь» впервые было использовано канадским доктором Бэлфуром Маунтом, теперь же оно стало общепринятым. Это понятие описывает вид помощи, которую предоставляют хосписы и отделения паллиативной помощи.
Слово «паллиативный» происходит от латинского слова «плащ», «покрывало». Плащом можно накрыться, скрыв при этом, что находится внутри. Точно таким же образом паллиативная помощь скрывает болезнь, делая ее симптомы менее выраженными, и позволяет пациенту продолжать жить привычной жизнью. Помощь начинается с купирования боли или других мучительных симптомов, но на этом не останавливается, а помогает с любой проблемой пациенту или его семье, включая адаптацию к болезни, ее последствиям, а также поддержку родственников, потерявших близкого. Помимо нового имени было необходимо также новое определение, так как границы помощи были расширены.
Оптимизация качества жизни пациентов и их семей с помощью контроля симптомов и хорошего поддерживающего ухода может иметь значение в любом или во всех точках континуума болезни - от предварительной диагностики, диагностики и лечения до восстановления или смерти [6]. Это изменение в перспективе было вызвано частично медицинскими достижениями: многие другие люди теперь «выживают» от рака или испытывают его как хроническое заболевание [7]. Теперь акцент делается на том, чтобы жить с «убийственной» болезнью, такой как СПИД или рак. Люди все чаще становятся жертвами болезней, которые не являются их конечной причиной смерти [8].
Раньше паллиативная помощь использовалась как единственный вариант для пациента, когда активное лечение не удалось. В настоящее время считается, что некоторые аспекты применимы с гораздо более раннего периода болезни пациента и могут использоваться в сочетании с лечебными методами [4].
Пациенты и их семьи могут приравнивать паллиативную помощь к неминуемой смерти и «безнадежности», поэтому это следует тщательно разъяснить. Аналогичным образом, хосписы рассматриваются как места для людей, которые умирают, а испуганные люди могут отказаться от приема для интенсивного контроля симптомов или передышки.
Чувство агрессии к медицине во многих случаях весьма оправданно и вызвано преступным невежеством медицинских работников, их черствостью, безразличием к судьбе пациента и к результатам своей работы, их низкой квалификацией по сравнению с их коллегами из других стран, вымогательством денег у пациентов и их родственников.
В Великобритании врач общей практики (GP) в среднем констатирует около 20 смертей пациентов в год. Как правило, 5 случаев из-за рака, 5-7 из-за органной недостаточности (сердечной, почечной, ХОБЛ), 6-7 случаев – деменция, и 1-2 случаев внезапных смертельных исходов. Предоставление паллиативной помощи остается неравномерным в Великобритании. В Комитете Палаты общин на «Запрос на паллиативную помощь в Англии» было установлено валовое неравенство в доступе к услугам хосписа и других специалистов по паллиативной помощи по диагнозу (95% приходилось на пациентов с раком).
Существуют две различные группы специалистов в области здравоохранения и социального обеспечения, которые занимаются оказанием паллиативной помощи: 1) «неспециалисты», участвующие в повседневном уходе и поддержке пациентов и их опекунов в своих домах и больницах. Эта группа должна быть в состоянии оценить и удовлетворить потребности ухода за пациентами при обычных обстоятельствах или обратиться за консультацией к специалистам по паллиативной помощи в более сложных ситуациях; 2) специалисты по оказанию паллиативной помощи (например, консультанты по паллиативной помощи или специалисты-медсестры). Предоставление помощи может осуществляется через хоспис, дневные центры, больничные или общественные группы, или услуги по телефону. Специализированное финансирование паллиативной помощи частично зависит от государства и от добровольных организаций, благотворительных организаций и местных средств. Только 35% «взрослого» хосписного дохода поступают из NHS.
Представляет практический интерес тот факт, что в Великобритании есть руководство Национального института повышения квалификации по вопросам здравоохранения и ухода (NICE) по «поддерживающей и паллиативной помощи для взрослых с раком», но оно не нашло полного внедрения в системе, специалисты отмечают необходимость его расширения для развития паллиативной помощи пациентам, страдающим другими опасными для жизни состояниями.
Кроме того, за рубежом активно обсуждаются вопросы, связанные с выбором места смерти. От 50 до 90% пациентов с раком хотят умереть дома, но только 22% этого добиваются. Примерно четверть людей выражают предпочтение умирать в хосписе, но только у 17% пациентов с раком и 4% в целом умереть там (рис.1).
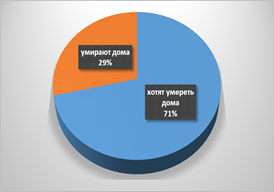
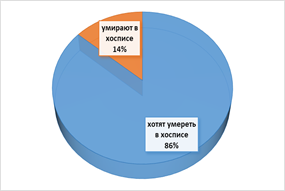
Рис.1. Структура «умирающих пациентов» по критерию выбора желаемого места смерти.
В период с 1974 по 2003 гг. наблюдалась тенденция к снижению числа случаев смерти на дому с 31% до 18%. Если эта тенденция сохранится, к 2030 году до 20% смертей произойдет дома. Умирание дома связано с низким функциональным статусом, выраженным предпочтением (и соглашением с опекуном), уходом на дому и его интенсивностью, проживанием с родственниками и надежной поддержкой семьи.
Для пациента уютнее находиться дома, если помощь ему могут оказывать близкие люди. Врачи в таких случаях будут консультировать членов семьи о том, как правильно ухаживать за больным. Но что же сказать о тех пациентах, которые доживают свои последние дни в хосписах? Возможно, некоторые скажут, что это неправильно и безнадежные больные должны доживать свои дни, будучи дома рядом с родными. Но с другой, умирать в кругу близких людей это психоэмоциональное напряжение как для самого больного, так и для его семьи. Пациент чувствует себя обузой для своих родных и это не доставляем ему комфортного пребывания дома. Многие родственники для того, чтобы ухаживать за тяжелобольными вынуждены уходить с работы и наблюдать за мучениями близкого человека, это тоже доставляет колоссальный дискомфорт.
Хосписы в данном случае очень хорошее решение. Это не просто больница, где оказывают всю необходимую, и что немаловажно квалифицированную помощь, это еще и место, где оказывают психологическую помощь. Там ему стараются преобразить последние дни жизни насколько это вообще возможно. Родных постоянно информируют о состоянии пациента, советуют не оставлять без внимания пациента до последних минут его жизни. Также оказывают необходимую психосоциальную помощь в подготовке родственников к неминуемой и скорой утрате близкого человека. Коммуникация родственников с друзьями пациента, медицинским персоналом призвана внести изменения в процесс потери близкого человека. Когда сталкиваются с серьезной болезнью, духовные потребности становятся более важными, и пациенты, и их опекуны придают большее значение духовному благополучию, чем врачи.
Обеспечение духовной заботы в светском обществе является сложной задачей, особенно для врачей и медсестер, обучающихся на биомедицинской модели, которые могут почувствовать всю глубину переживаний, когда сталкиваются с духовными потребностями. Духовность трудно определить, «душа» или «дух» создают внутренние ресурсы, которые могут поддерживать, мотивировать и трансформировать жизненный опыт человека. Общим недоразумением является представление о том, что духовность и религия являются синонимами. Религия на самом деле является системой убеждений, связанной с ритуалами и практикой, которые могут помочь некоторым людям улучшить духовное понимание. Духовные потребности, общие для всех, - это потребность в любви и значении. Доброта, сострадание и внимательное «слушание» - это основные навыки оказания духовной помощи, которые наиболее ценятся пациентами и их семьями.
Исследование тактики американских врачей первичной медико-санитарной помощи показало, что основными методами психологической поддержки в рассматриваемом контексте они считают: время, проведенное с друзьями и семьей, религиозную или духовную деятельность, уход за собой. нахождение смысла в работе как позитивно-мыслящий взгляд.
Обеспечение достойной паллиативной помощи отдельным лицам в обществе может быть одним из наиболее требовательных, но, в конечном счете, обязательных элементов работы врача общей практики на западе. Многопрофильная команда может быть большой и, чаще всего, районные медсестры являются ключевыми «игроками» в организации услуг по изменяющимся потребностям человека.
В дополнение к стандартной группе первичной медико-санитарной помощи могут запрашиваться специальные команды специалистов по паллиативной помощи - услуги могут включать хоспис-дома, приемные экзамены, дневные центры (по типу центров Мари Кюри). Однако «команда» может быть еще шире и охватывающей группы таких специалистов, как неофициальные воспитатели (семья, друзья, соседи, волонтеры), частные медсестры или опекуны, помогающие семье. добровольные организации и группы пациентов (к ним можно получить доступ через Интернет или местные центры), консультанты, терапевты (искусство и музыкальная терапия широко используются в паллиативной помощи), психологи и психиатры (некоторые из них могут специализироваться на паллиативной помощи, например, психо-онкологи), диетологи, профессиональные логопеды, религиозные и духовные работники.
Представляет интерес и альтернативная точка зрения о паллиативной помощи, которая находит все большую поддержку в последнее время в развитых странах. В частности, 17 июня 2016 года правительство Канады приняло закон, регулирующий оказание медицинской помощи умирающим пациентам (MAID), что было ответом на принятое Верховным судом Канады решение Картера 6 февраля 2015 года, в котором был отменен закон, запрещающий MAID для канадцев, которые соблюдали определенные условия, изложенные судом. В связи с этим для медицинских сестер были разработаны специальные стандарты. Дело в том, что результаты собеседований и социологических опросов показали, что не все медицинские сестры готовы принять профессиональную ответственность в отношении предоставлении MAID.
В настоящее время MAID в Канаде представляет собой специфический процесс, в котором, по просьбе пациента/клиента, врач может осуществлять следующие действия: назначает и администрирует (контролирует действия медицинской сестры) лекарство пациенту, который вызывает его смерть; предписывает или предоставляет лекарство пациенту, чтобы он мог самостоятельно управлять лекарством и, таким образом, вызывать собственную смерть.
Независимо от будущих изменений, связанных с MAID, медсестры, обеспечивающие уход за клиентами в конце жизни, будут продолжать придерживаться регулирующего законодательства, стандартов практики и кодексов этики. Решение Картера и последующее законодательство MAID не меняют подотчетности медсестер, поскольку они касаются пациентов, которые обращаются за советом или требуют паллиативной помощи. Медсестры продолжают играть неотъемлемую роль в обеспечении качественного ухода за пожилыми умирающими людьми. Это включает в себя создание и реализацию планов ухода за больными, предоставление информации клиентам, которые рассматривают варианты лечения, проведение мониторинга состояния здоровья, управление схемами лечениями и обеспечение комфорта для тех, кто считается «умирающим пациентом», таким образом, в определенном смысле медсестра участвует «в процессе умирания» в их семьях.
Дополнительные ресурсы и образование в области паллиативной помощи предлагаются различными организациями, такими как Канадская ассоциация медсестер, Канадская ассоциация хосписа и паллиативной помощи. В связи с появлением такого вида медицинской помощи, внесены серьезные изменения в национальные стандарты профессионального образования. При этом сами организаторы отмечают, что необходимо дальнейшее законодательное усовершенствование помощи умирающим пациентам для внесения окончательной ясности действий медицинских работников.
Возникает вопрос о реальности предоставления в России такого комплекса услуг. К сожалению, в нашей стране паллиативная помощь - это перекладывание бремени ухода за тяжелобольными на их семью. Для решения этой проблемы необходимо создавать как можно больше высокоспециализированных учреждений, в которых тяжелобольного, и его близких поймут, окажут медицинскую, юридическую и духовную помощь. Безусловно, больше внимания уделяется развитию высокотехнологичных медицинских услуг, биомедицинских инновациям, оснащению клиник. На этом «передовом» фронте другие задачи и условия, в то же время социальное государство должно обеспечивать достойную жизнь всем гражданам, в связи с чем это направление так же должно получить достойное развитие. Помимо материальных затрат приоритетной задачей является подготовка компетентных медицинских специалистов, профессионально-ролевой репертуар которых существенно отличается [9]. Учитывая психо-эмоциональную нагрузку необходимо создание психологического сопровождения такой профессиональной деятельности, а также включить в программы переподготовки медицинского персонала обучение методам психологической самодиагностики и коррекции, релаксации.
Библиографическая ссылка
Арутюнян А.Г., Олейникова И.С. ПАЛЛИАТИВНАЯ ПОМОЩЬ: ЗАРУБЕЖНЫЙ ОПЫТ И ПЕРСПЕКТИВЫ В РОССИИ // Международный студенческий научный вестник. 2017. № 6. ;URL: https://eduherald.ru/ru/article/view?id=17991 (дата обращения: 07.04.2025).

