Введение. Бронхолегочная дисплазия (код в МКБ Х Р27.0) – это полиэтиологическое хроническое заболевание морфологически незрелых легких, развивающееся у новорожденных, главным образом глубоко недоношенных детей, в результате интенсивной терапии респираторного дистресс-синдрома и (или) пневмонии [1,2]. Протекает с преимущественным поражением бронхиол и паренхимы легких, развитием эмфиземы, фиброза и (или) нарушением репликации альвеол; проявляется зависимостью от кислорода в возрасте 28 суток жизни и старше, бронхообструктивным синдромом и симптомами дыхательной недостаточности; характеризуется специфичными рентгенографическими изменениями в первые месяцы жизни и регрессом клинических проявлений [6,8]. Данные о частоте БЛД значительно различаются в разных странах мира и в разных центрах. На показатель заболеваемости влияют используемые критерии диагноза (кислородозависимость в 28 суток жизни или 36 недель постконцептуального возраста), показатель смертности недоношенных новорожденных, исследуемая популяция, уровень технического оснащения. В среднем, по данным разных центров, БЛД на современном этапе развивается у 30% новорожденных детей, нуждающихся в ИВЛ [1,3,4]. Частота классической БЛД недоношенных составляет 85%, в то время как новая форма заболевания регистрируется у 15% больных. С развитием технологий выхаживания и респираторной терапии недоношенных детей отмечается рост частоты БЛД одновременно со снижением смертности среди детей с массой менее 1000г и гестационным возрастом менее 30 недель [2,4]. Также отмечается значительное снижение смертности у детей с БЛД, составляющей 4,1% у детей первых трех месяцев жизни и 1,2-2,6% - в грудном возрасте [7,9]. Наиболее распространенными причинами смерти детей с БЛД являются сердечно-легочная недостаточность вследствие легочного сердца и RSV- бронхиолит. Инвалидизация пациентов, наличие у них коморбидных заболеваний, переход в ближайшее десятилетие больных с БЛД в анамнезе во взрослую сеть, недостаточная осведомленность о данном заболевании широкого круга педиатров, частота ошибок в диагностике и тактике ведения больных – все это придает проблеме БЛД не только большую медицинскую, но и социальную значимость [2,5,6].
Цель: Проанализировать клинические проявления у детей с бронхолегочной дисплазией в ОДКБ г.Курска.
Материалы и методы: Оценка обострений БЛД производилась на основании выписных эпикризов из историй болезней пациентов, проводивших обследование и лечение БЛД в III педиатрическом отделении Областной детской клинической больницы г. Курска. Наблюдение в последующем за данными пациентами проводилась в условиях приемного пульмонологического консультативного кабинета в ОДКБ.
Материалом исследования являлись: 14 выписных эпикризов из историй болезней с впервые установленным диагнозом, 40 осмотров пульмонолога в период неполной и полной ремиссии в условиях амбулаторного наблюдения.
Исследование проводилось с помощью статистических методов, таких как статистическое исследование, сводка и группировка материалов статистического наблюдения.
Критериями включения в группу БЛД явились бронхолегочная дисплазия, возраст старше 1 мес. и до 3 лет, с длительностью болезни от 1 месяца до 2-х лет.
Критериями исключения из основной группы БЛД явились возраст меньше 1 мес., независимость от кислорода в возрасте 28 сут. жизни, наличие других хронических заболеваний легких (БА, муковисцидоз).
Результаты исследования и их обсуждение: Анализ сезонной частоты обострений БЛД установил, что наибольшее количество обострений БЛД приходится с октября по апрель месяцы, когда отмечается вспышка острых респираторных заболеваний. Что соответствует общероссийским показателям обострения БЛД в течение года. C одинаковой частотой встречается пневмония у детей как с классической формой заболевания, так и с новой её формой.
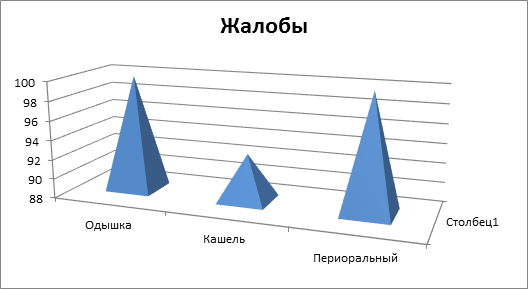
Основными жалобами у больных с обострением БЛД явились одышка (100%), кашель, в начале заболевания сухой, а затем влажный(92,8%), периоральный цианоз (100%).
Диаграмма №1.
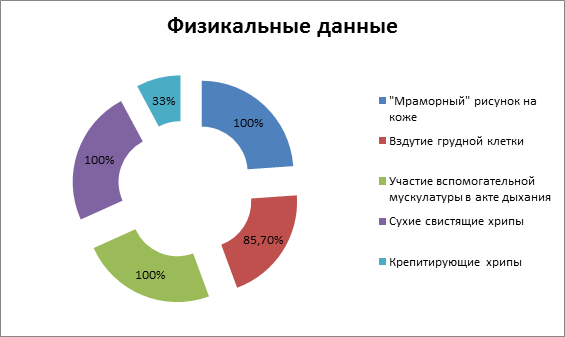
При осмотре кожные покровы бледные с мраморным оттенком, вздутие грудной клетки, участие вспомогательной мускулатуры в акте дыхания отмечались у 100% детей. При аускультации легких определялось жесткое или ослабленное дыхание, выслушивались сухие свистящие, влажные мелкопузырчатые хрипы, у 1/3 детей – крепитация.
Диаграмма №2.
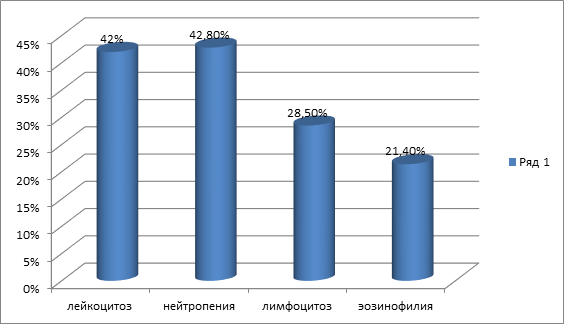
В общем клиническом анализе крови для больных с обострением БЛД были типичны лейкоцитоз с уровнем лейкоцитов 10-15 х 109 /л у 42% больных, нейтропения у 42,8%, лимфоцитоз 28,5%, эоинофилия 21,4%; была выявлена анемия у 4 обследуемых, которая при данном заболевании может носить смешанный характер (специфичная для БЛД (дефицит вит.Е, фактор гипоксии, на фоне ВУИ), диагностические потери, «переключение» синтеза с фетального Hb на Hb взрослого типа).
Диаграмма №3.
Биохимический анализ крови детей с обострением БЛД характеризовался повышением активности ЩФ у 100% исследуемых, печеночных трансаминаз у 7,1%, гипопротеинемией у 85,7%, отражающей вероятно сопутствующую гипотрофию у детей с БЛД. Повышение уровня СRP, выявлено у 1 пациентки (7,1%), свидетельствовало о бактериальной этиологии обострения БЛД.
Таким образом, клиническая картина обострения БЛД характеризуется сочетанием симптомов тяжелого бронхиолита и интерстициального поражения легких, которые накладываются на проявления БЛД как хронического заболевания, а симптомы острой дыхательной недостаточности нередко присоединяются к хронической.
Следует отметить, что у детей первого года жизни анамнестические, клинические и рентгенологические критерии тяжести сопоставимы друг с другом. В возрасте старше одного года тяжесть БЛД, оцененная на основании клинических критериев, уменьшалась в сторону более легкой, подобно тому как это имеет место при бронхиальной астме.
Клиническая картина у детей страдающих БЛД вне обострения на первом году и втором году жизни. Табл.№1.
|
1-й год жизни |
2-й год жизни |
|
|
Одышка |
14,2% |
0 |
|
Кашель |
42,8% |
14,2% |
|
Периоральный цианоз, «мраморный» рисунок кожи |
50% |
50% *при беспокойстве |
|
Вздутие грудной клетки |
100% |
100% |
|
Жесткое дыхание |
85,7% |
71,4% |
|
Стойкие сухие, свистящие хрипы |
35,7% |
14,2% |
|
Крепитация в легких |
7,1% |
7,1% |
|
Рентгенологические изменения (фиброзные изменения, гиперинфляция, линейные ателектазы, ячеистая деформация) |
42,8% |
21,4% |
Полученные данные подтверждают клинико-рентгенологическую гетерогенность заболевания, патоморфоз в сторону развития новой формы, регресс проявлений с возрастом и благоприятный прогноз в современных условиях.
Для оценки степени дыхательной недостаточности использовались показатели газового состава крови (РаО2 и SaO2). Оценка показателя SaO2 являлась предпочтительной. Степень дыхательной недостаточности устанавливалась в соответствии с унифицированной классификацией.
Классификация ДН Табл.№2.
|
Степень ДН |
РаО2, мм.рт.ст |
SaO2, % |
|
Норма |
≥ 80 |
≥ 95 |
|
I |
60-79 |
90-94 |
|
II |
40-59 |
75-89 |
|
III |
< 40 |
< 75 |
На консультации у пульмонолога в ОДП в период неполной и полной ремиссии всем пациентам проводилась транскутанная пульсоксиметрия. Учитывая полученные данные можно сделать вывод, что у всех 14 детей сохранялась сниженная сатурация крови (приблизительно SaO2 = ±80%). Это свидетельствует о наличии морфологических изменений в бронхо-легочной системе, которые не дают в полной мере осуществить насыщение крови кислородом.
Выводы: Клиническими проявлениями бронхолегочной дисплазии у детей первых трех лет жизни являются одышка, рассеянные хрипы и/или крепитирующие хрипы в легких, бронхообструктивный синдром при обострениях заболевания, кислородозависимость. К специфичным рентгенологическим проявлениям БЛД на обзорных ренгенограммах органов грудной клетки относятся признаки гиперинфляции, чередование участков повышения прозрачности легочной ткани с лентообразными уплотнениями, ячеистая деформация легочного рисунка. Биохимический анализ крови детей с обострением БЛД характеризовался повышением активности щелочной фосфотазы и гипопротеинемией.

