Кистовидные растяжения придаточных пазух носа встречаются достаточно редко. Растяжение пазухи представляет собой скопление слизи (мукоцеле), гноя (пиоцеле) или воздуха (пневматоцеле) и дескваматированного эпителия в пазухе с растяжением его стенок и рассматривается как киста разрушающего действия. В тех случаях, когда киста переходит в орбиту и продолжает расширяться в пределах орбитальной полости, такое образование может имитировать клинику многих объемных процессов, исходящих из орбиты. Лобная пазуха наиболее часто подвергается данной патологии, тогда как кистовидные растяжения основных, верхнечелюстных пазух и решетчатых клеток встречается редко. Нижняя стенка лобной пазухи граничит с верхней орбитальной стенкой, что объясняет смещение орбиты уже в начале растяжения стенки пазухи [6].
Кистовидные растяжения придаточных пазух носа, первые упоминания о которых появились в XVII веке, относятся к числу редких заболеваний. Мукоцеле придаточных пазух носа были впервые описаны Лангенбеком (1820) под названием гидатидов. Научная разработка этой проблемы началась после публикации работы Киллиана (1900). Еще в 1895г. С.С. Головин сообщил о кистовидных образованиях, проникающих в глазницу из соседних полостей, и в 1914г. выступил на XII Международном офталмологическом конгрессе с докладом, в котором подробно осветил клинику, оперативное лечение и патологическую анатомию этого заболевания. Роллет (1909) предложил название мукоцеле. Кистовидное растяжение пазух - длительно протекающее заболевание, которое может привести к обезображиванию лица, образованию региональных субпериостальных абсцессов, экзофтальму, диплопии, компрессии зрительных нервов, потере остроты зрения, интракраниальным и интраорбитальным осложнениям [1,2,3].
Этиология кистовидных расширений пазух многофакторна, что связано с воспалением, аллергией, травмой, анатомической аномалией, предшествующей хирургией, фиброзной дисплазией, остеомой или окостенением фибромы. Важным фактором является воспаление естественного соустья, что ухудшает дренирование пазухи [7]. Закупорка устья выводного протока придаточной пазухи ведет к чрезмерному накоплению беспрерывно образующейся слизеподобной жидкости невоспалительного характера в случае мукоцеле или гноя в случае пиоцеле. Также мукоцеле при присоединении бактерий может переходить в пиоцеле. Наступает момент, когда жидкость, не помещаясь в пазухе, начинает оказывать давление на слизистую оболочку и костные стенки полости. Вследствие постоянного давления увеличивающейся в объеме жидкости стенки орбиты, чаще всего верхняя и внутренняя, начинают атрофироваться, истончаться и частично рассасываться. Кистовидное расширение, не встречая сопротивления со стороны костной стенки пазухи вследствие ее истончения и распространяясь в сторону орбиты, увлекает за собой ставшую податливой костную стенку пазухи и отдавливает ее к глазнице. Полость пазухи растягивается и может вмещать до 300 и более кубических сантиметров жидкости, причем расширение идет не только в сторону орбиты. Те же процессы истончения и рассасывания костного вещества отмечаются и со стороны других стенок пазухи, например, задней и даже передней стенки. Однако особенно выражены эти процессы на глазничной стенке пазухи [3].
Диагноз основывается на клиническом исследовании, а также с использованием лучевых методов диагностики: компьютерной томографии (КТ) и магнитно-резонансной (МР) визуализации. КТ используется для определения региональной анатомии и степени поражения, в частности, внутричерепного распространения и костной эрозии. МР-томография полезна для дифференциации с новообразованиями посредством усиления контраста.
Лечение кистовидного растяжения пазух только хирургическое, целью которого является удаление образования и создание стойкого хорошо функционирующего носолобного соустья. В настоящее время удаление патологического образования может осуществляться с применением малоинвазивных эндоскопических методик. Доступ к очагу поражения осуществляется с применением принципов функциональной эндоскопической хирургии. Но при наличии в пазухе таких выраженных изменений, как эрозия кости, до сегодняшнего дня основным способом хирургического лечения является наружное вскрытие пораженной пазухи с удалением патологического содержимого и слизистой оболочки, ревизией твердой мозговой оболочки и созданием широкого сообщения с полостью носа [4,5,8].
Мы приводим клинический случай пиоцеле лобной пазухи больших размеров (5,4 х 3,8 см).
Больной Д. 59 лет (ист.бол. №29265/2029) поступил 23 октября 2017 года в ЛОР отделение НГ МЗКР с жалобами на припухлость и боли в области лобной пазухи слева, выпячивание левого глазного яблока, головные боли.
Из анамнеза: со слов больного болен в течение 5 лет, когда впервые появилась припухлость в области левой лобной пазухи размером с горошек, но беспокойств не вызывала. К врачу не обращался. Отмечал, что за последние 15 дней до госпитализации припухлость резко увеличилась в размере и появилась резкая болезненность в области припухлости. В связи с усилением боли обратился в Ошскую областную больницу, откуда был направлен в ЛОР отделение НГ МЗКР.
Объективно: В области левого глаза на верхней стенке орбиты с переходом до среднего медиального угла глаза имеется опухолевидное образование. При пальпации мягко-эластической консистенции, в верхней части опухоль плотная, флюктуирует, кожа не изменена. Опухолевидное образование размером 5 х 4 см, имеется экзофтальм слева. Глазное яблоко умеренно ограничено в движении кверху и в медиальную сторону. При передней риноскопии носовая перегородка искривлена влево, носовые ходы сужены, образование в носовой полости не просматривается, носовое дыхание умеренно затруднено. При задней риноскопии носоглотка свободная, слизистая розового цвета. Ото- и фарингоскопически без особенностей.
МРТ головного мозга (рис.1): субарахноидальное пространство конвекса обоих полушарий неравномерно расширено до 10-15 мм. Извилины коры полушарий истончены. Утолщение слизистых оболочек всех левых придаточных пазух носа. Объемное кистозное образование левой лобной пазухи, размерами сагиттально-фронтально-аксиально до 56х43х51 мм, с капсулой, гомогенным жидкостным строением, заполняющее и увеличивающее объем полости, со сдавлением и деформацией левой передней черепной ямки, левой глазницы, левых ячеек решетчатой придаточной пазухи. Левое глазное яблоко смещено книзу и латерально.
Заключение: признаки внутричерепной гипертензии. Гипотрофия коры полушарий. Кистозное новообразование левой лобной придаточной пазухи. Экзофтальм слева.
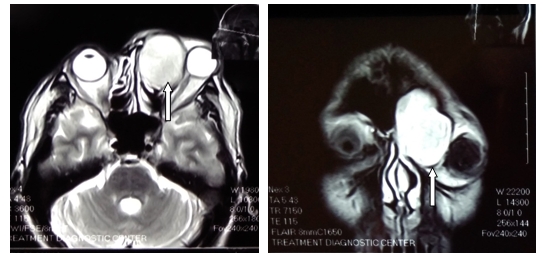
Рис.1. МРТ головного мозга.
КТ полости носа и придаточных пазух носа (рис.2): слева, в проекции лобной пазухи, передних и средних клеток решетчатого лабиринта определяется гетерогенное остеодеструктивное объемное образование, КТ-плотностью от +44,0 ед.Н., до +48,6 ед.Н., с четкими контурами, размером до 54,1х38,5х50,1 мм, в толще которого визуализируются неполностью лизированные костные фрагменты, различных форм и размеров. Определяется деструкция передней стенки лобной пазухи слева, протяженностью до 34,0 мм. Задняя стенка лобной пазухи слева смещена кзади, без КТ-признаков ее остеодеструкции. Описанное образование смещает глазное яблоко слева и окружающие мягкотканно-жировые структуры кнаружи и книзу. Также отмечается дефект в области ситовидной пластинки решетчатой кости слева, протяженностью до 3,7 мм. В области дна верхнечелюстной пазухи слева определяется пристеночное утолщение слизистой оболочки. Полости других околоносовых пазух воздухоносны, обычных размеров и формы, с четкими контурами, слизистая их не утолщена, без дополнительных, патологических образований. Носоглотка обычной формы, без дополнительных очаговых патологических образований. Глоточно-базилярная фасция прослеживается. Хоаны свободны. Носовая перегородка в виде костного гребня искривлена влево. Определяются гипертрофические изменения нижней носовой раковины справа. Нижняя носовая раковина слева и средние носовые раковины с четкими контурами, обычной формы, без деформации. Слизистая их не утолщена, без дополнительных, патологических образований.
Заключение: данные за гетерогенное остеодеструктивное объемное образование в проекции лобной пазухи, передних и средних клеток решетчатого лабиринта слева с интраорбитальным распространением (пиоцеле? неоплазма?), искривление носовой перегородки, гипертрофические изменения нижней носовой раковины справа.
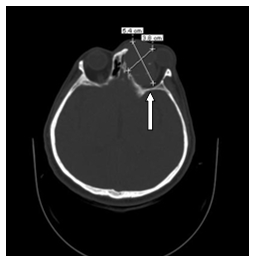
Рис.2. Рентгеновская КТ полости носа и придаточных пазух носа.
Эхокардиографическое исследование: атеросклероз аорты, АК и МК с формированием минимальной митральной недостаточности. Умеренная концентрическая гипертрофия миокарда левого желудочка. Диастолическая дисфункция миокарда левого и правого желудочков 1 типа. Тахикардия.
Консультация окулиста:OS - Выраженный экзофтальм, положение век правильное. Глазное яблоко смещено книзу и кнаружи. Умеренный химоз конъюнктивы. vOD – 1.0 б/к, vOS – 1.0 б/к. Глазное дно – ДЗН бледно-розовый, границы четкие, из центра, артерии средние, вены умеренно полнокровные.
Клинический диагноз: Пиоцеле лобной пазухи слева.
Лечение: под общим наркозом произведен дугообразный разрез по проекции надбровной дуги с переходом вниз в область переносья и левого ската носа. Острым путем с помощью скальпеля и ножниц мягкие ткани рассечены. На операции подтвержден диагноз пиоцеле. При попытке освободить пиоцеле вместе с капсулой вскрылся гнойный пузырь с выделением обильного густого гнойного отделяемого около 40 кубических сантиметроа. Гнойная полость промыта раствором перекиси водорода и фурациллином. После чего глазное яблоко начало смещаться на свое физиологическое положение. При ревизии – полость раны больших размеров и покрыта слизистой оболочкой. Задняя костная стенка лобной пазухи практически отсутствует, через костный дефект просматривается пульсация, края спаяны с твердой мозговой оболочкой. Нижняя костная стенка, граничащая с глазницей, и ход носолобного канала также отсутствуют. С помощью электробора острые края передней стенки лобной пазухи сглажены с помощью фрезы. Сформировано носолобное соустье. В полость лобной пазухи через полость носа вставлена резиновая дренажная трубка для дренажа и формирования носолобного соустья на 1 месяц. Рана ушита послойно, на кожную рану наложен косметический шов, асептическая повязка. В связи с тем, что капсула не была иссечена, гистологическое исследование не было проведено.
В послеоперационном периоде проведена антибактериальная, десенсибилизирующая, симптоматическая терапия. Ежедневно на перевязках промывали лобную пазуху физиологическим раствором. На 7-ой день больной выписан домой в удовлетворительном состоянии.
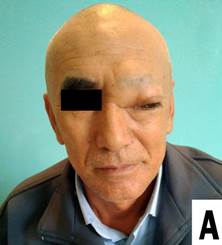
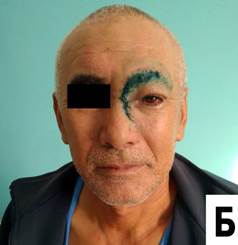
Рис.3. Больной Д. Пиоцеле лобной пазухи слева до (А) и после операции в день выписки (Б).
На контрольном осмотре больного через 2 недели отмечалось постепенное возвращение левого глаза к нормальному положению. Через месяц после проведенной операции у больного была удалена резиновая трубка из полости носа, носолобное соустье функционирует, глазное яблоко вернулось на свое физиологическое положение.
Таким образом, в данной статье мы делаем акцент на том факте, что пиоцеле лобной пазухе достаточно редко встречающаяся патология в практике оториноларинголога, а также офтальмолога за счёт выраженного экзофтальма. Но несмотря на наличие значительных деструктивных изменений в лобной пазухе, клиническая картина длительное время весьма скудная, пока пиоцеле не достигнет больших размеров и начнет оказывать механическое давление на соседние анатомические образования. Характерные особенности пиоцеле на КТ и МРТ имеют большое значение при постановке диагноза и выборе оптимальной тактики лечения. Хотя на сегодняшний день существуют щадящие доступы к пазухе для хирургического лечения, а именно эндоскопический доступ, при пиоцеле пазухи с соответствующими изменениями на КТ (деструкция кости) остается наиболее оптимальной расширенная радикальная операция с формированием носолобного соустья для дренирования пазухи.

