Актуальность. Бронхиальная астма (БА) - хроническое воспалительное заболевание дыхательных путей, в котором принимают участие многие клетки и клеточные элементы. Хроническое воспаление обусловливает развитие бронхиальной гиперреактивности, которая приводит к повторяющимся эпизодам свистящих хрипов, одышки, чувства заложенности в груди и кашля в особенности по ночам или ранним утром. Эти эпизоды связаны с распространенной вариабельной обструкцией дыхательных путей в легких, которая часто бывает обратима спонтанно или под влиянием лечения [1,2].
Бронхиальная астма представляет собой серьезную медицинскую и социальную проблему. Во всем мире в последнее время отмечены тенденции к росту заболеваемости во всех возрастных группах, в том числе среди детей. Наиболее подвержены болезни дети, которые впоследствии «перерастают» проблему (около половины болеющих). В последние годы во всем мире наблюдается устойчивый рост заболеваемости, потому работает огромное количество программ, и всемирных, и национальных, по борьбе с астмой.
Приступы удушья наблюдаются с разной периодичностью, но даже в стадии ремиссии воспалительный процесс в дыхательных путях сохраняется. В основе нарушения проходимости потока воздуха, при бронхиальной астме лежат следующие компоненты:
- обструкция дыхательных путей из-за спазмов гладкой мускулатуры бронхов или вследствие отека их слизистой оболочки.
- закупорка бронхов секретом подслизистых желез дыхательных путей из-за их гиперфункции.
- замещение мышечной ткани бронхов на соединительную при длительном течении заболевания, из-за чего возникают склеротические изменения в стенке бронхов.
У больных астмой снижается трудоспособность и часто наступает инвалидность, потому что хронический воспалительный процесс формирует чувствительность к аллергенам, различным химическим раздражителям, дыму, пыли и т.д. из-за чего образуется отечность и бронхоспазм, так как в момент раздражения идет повышенная выработка бронхиальной слизи.
Проблема распространенности астмы в нашей стране требует дальнейшего изучения и уточнения [3].
Остаются открытыми вопросы подбора адекватной терапии при тяжелой форме БА, что обусловлено ограниченными количеством клинических исследований в детской популяции, часто неадекватным подходом при выборе препаратов, их доз, продолжительности лечения, распространенной стероидфобией и низкой приверженностью терапии среди пациентов.
Лечение бронхиальной астмы проводится поэтапно. Каждая из стадий развития требует внесения корректив в план терапевтических мероприятий. Для оценки астмы в динамике и степени контроля заболевания следует использовать пикфлоуметрию. Базисная (основная) терапия предполагает поддерживающее лечение, направленное на уменьшение воспалительной реакции. Рациональная терапия, начатая по возможности раньше, существенно замедляет процесс развития астмы.
Цель. Оценка вариантов базисной терапии у детей, страдающих бронхиальной астмой.
Материалы и методы исследования. Данная работа проведена в дизайне простого открытого клинического проспективного рандомизированного исследования. Было обследовано 30 детей в возрасте от 5 до 14 лет, которым проводилось лечение на базе 1 педиатрического отделения ОБУЗ «ОДКБ»; средний возраст в исследованной группе составил 7,53±0,45 лет; распределение по полу: мальчики составили 60%(18), а девочки – 40%(12).
Критерием включения пациентов в исследование явилось: наличие у них бронхиальной астмы; критерием исключения пациентов из исследования явилось наличие другой патологии. Средняя продолжительность заболевания у обследованных детей составила 1,5±1,3 лет.
В соответствии с поставленными задачами, объемом и характером проводимого лечения были определены следующие варианты базисной терапии: 33,3%(10) пациентам терапия проводилась кромонами, антилейкотриеновыми препаратами (тайлед, сингуляр); монотерапия ингаляционными глюкокортикостероидами (пульмикорт) – 33,3%(10) пациентов, терапия ингаляционными глюкокортикостероидами в средних или высоких дозах в комбинации с ингаляционным ß2-агонистом длительного действия (серетид, симбикорт) – 33,3%(10).
Степень тяжести астмы и уровень контроля болезни на момент сбора информации уточняли в соответствии с Федеральными клиническими рекомендациями по диагностике и лечению бронхиальной астмы от 2013г. и GINA-2014 [5,6].
Статистическая обработка данных проводилась с помощью программ BIOSTAT и EXCEL. Для определения достоверности различий использовали t-критерий Стьюдента. Достоверными считались различия при степени вероятности безошибочного прогноза (р) 95% (р < 0,05).
Результаты и их обсуждение. 50% (15) пациентов поступили в период обострения бронхиальной астмы с менее выраженной симптоматикой, а 13,3%(4) пациентов – в период обострения с приступом удушья, оставшиеся 36,7%(11) пациентов были госпитализированы на дообследование и аллергообследование.
При клиническом обследовании исследуемой группы пациентов было определено, что астму легкой степени тяжести имели 33,3%(10), средней степени – 46,7%(14), тяжелая астма наблюдалась в 20%(6) случаев.
В ходе обследования было выявлено несколько вариантов объективной картины: вариант 1 (перкуторно – ясный легочный звук и аускультативно – везикулярное дыхание) у 26,7%(8), вариант 2 (ясный легочный звук и жесткое дыхание) у 53,3%(16), вариант 3 (коробочный легочный звук, жесткое дыхание, сухие хрипы) у 20%(6) [10].
Данные спирометрии до назначения базисной терапии (рис.1) выглядели следующим образом: ОФВ1 ≥ 80% от должного зарегистрирован у 60%(18) пациентов, ОФВ1 80 – 60% от должного – у 26,7%(8) и менее 60% от должного – у 13,3%(4) [13].
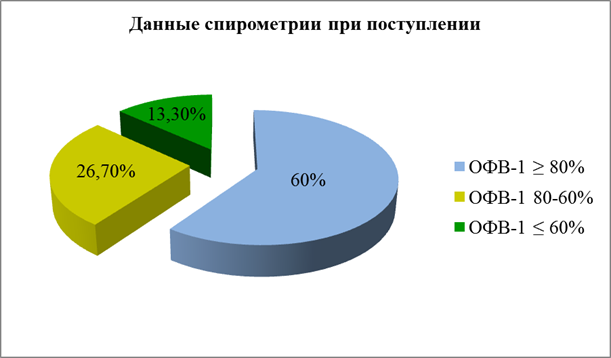
Рис. 1.
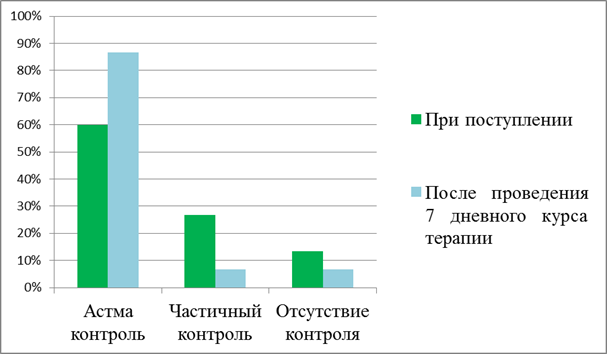
Было выявлено, что до начала базисной терапии астма контроль заболевания был достигнут у 60%(18) пациентов, частично контролировалась у 26,7%(8), вовсе не контролировалась у 13,3%(4). При повторном обследовании после проведенного 7 дневного курса базисной терапии астма хорошо поддавалась контролю у 86,6%(26) пациентов, частично контролировалась у 6,7%(2), вовсе не контролировалась у 6,7%(2) [11,12].
При повторной спирометрии после проведенного 7 дневного курса базисной терапии (рис.2) были получены следующие показатели функции внешнего дыхания: ОФВ1 ≥ 80% от должного зарегистрирован у 70%(21) пациентов, ОФВ1 80 – 60% от должного – у 23,3%(7) и менее 60% от должного – у 6,7%(2) [9].
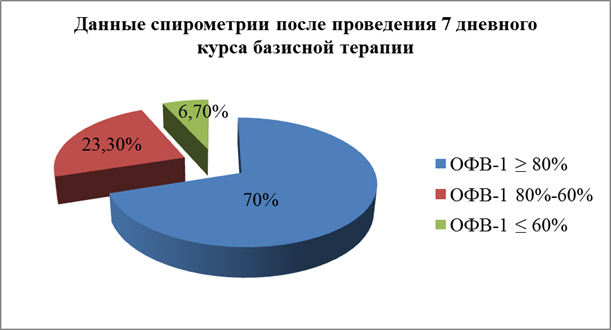
Рис. 2.
Сравнение результатов оценки функции внешнего дыхания, по данным спирометрии, до и после проведения 7 дневного курса базисной терапии показало, что количество лиц, имевших ОФВ-1≤60%, достоверно уменьшилось (p<0,05) [17]. Также наблюдалось уменьшение числа детей, имевших ОФВ-1 80-60% (p>0,05). Соответственно увеличивается количество пациентов с ОФВ-1≥80%. Таким образом, назначенные варианты базисной терапии бронхиальной астмы способствовали улучшению функции внешнего дыхания у исследуемой группы пациентов (рис.3.) [14].
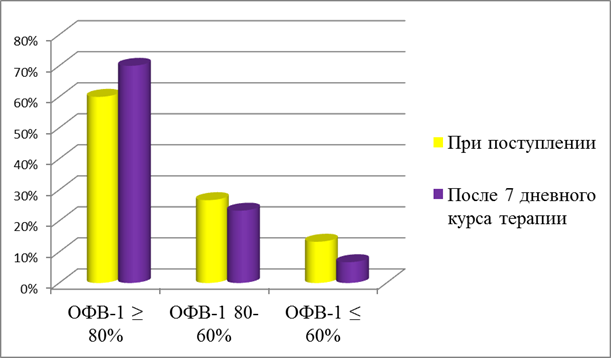
Рис.3.
При сравнении данных по астма контролю до и после проведения 7 дневного курса базисной терапии было выявлено, что количество пациентов в исследованной группе, у которых астма хорошо контролировалась выросло с 60% до 86,6% (p>0,05); также наблюдалось достоверное уменьшение числа детей с частично контролируемой и вовсе не контролируемой бронхиальной астмой (p<0,05). Таким образом, назначенные варианты базисной терапии, являются эффективными в осуществлении контроля бронхиальной астмы [15,16].
Вывод. Назначенные варианты базисной терапии бронхиальной астмы способствовали улучшению показателей функции внешнего дыхания, т.к. по результатам повторной спирометрии количество пациентов с ОФВ-1≤60% достоверно уменьшилось с 13,3 до 6,7% (p<0,05), также снизилось количество детей, имевших ОФВ-1 80-60% (p>0,05). Проведенная базисная терапия является эффективной для осуществления контроля бронхиальной астмы у исследуемой группы детей, т. к. после повторного обследования наблюдалось достоверное уменьшение числа детей с частично контролируемой (с 26,7 до 6,7%) и вовсе не контролируемой (с 13,3 до 6,7%) астмой (p<0,05) [15]. С целью оптимизации терапии пациентов с частично контролируемой и неконтролируемой астмой на стандартной базисной терапии необходимо внедрение дополнительных препаратов, относящихся к данной ступени, в том числе ИКС, отличающихся большей клинической эффективностью и безопасностью[18].
Библиографическая ссылка
Миненкова Т.А., Веденьева М.О., Симкина А.В. КЛИНИЧЕСКИЕ ОСОБЕННОСТИ БРОНХИАЛЬНОЙ АСТМЫ У ДЕТЕЙ // Международный студенческий научный вестник. – 2018. – № 6. ;URL: https://eduherald.ru/ru/article/view?id=19352 (дата обращения: 25.11.2024).

